Nhân trắc học là số đo bên ngoài của thành phần cơ thể và có vai trò quan trọng trong đánh giá tình trạng dinh dưỡng. Các số đo nhân trắc học phản ánh tình trạng sức khỏe và dinh dưỡng và có thể dự báo sức khỏe, khả năng sống sót.
1. Đánh giá tình trạng dinh dưỡng
1. Nhân trắc học
Nhân trắc học là số đo bên ngoài của thành phần cơ thể và có vai trò quan trọng trong đánh giá tình trạng dinh dưỡng. Các số đo nhân trắc học phản ánh tình trạng sức khỏe và dinh dưỡng và có thể dự báo sức khỏe, khả năng sống sót.
Chỉ số khối cơ thể (BMI):
Định nghĩa:
Chỉ số khối cơ thể là số đo so sánh cân nặng với chiều cao, dùng để xác định tình trạng cân nặng cơ thể đang ở trạng thái bình thường, gầy hay thừa cân, béo phì.
Cách tính:
BMI bằng cân nặng tính theo kilogram chia cho chiều cao bình phương (chiều cao tính bằng mét). Công thức tính như sau:
BMI = Cân nặng (kg) /[Chiều cao (m) x Chiều cao (m)]
Cách đánh giá:
Phân loại tình trạng dinh dưỡng theo chỉ số khối cơ thể như sau:
- BMI < 16 thiếu năng lượng trường diễn độ III
- 16 ≤ BMI < 17 thiếu năng lượng trường diễn độ II
- 17 ≤ BMI < 18,5 thiếu năng lượng trường diễn độ I
- 18,5 ≤ BMI < 23 bình thường
- BMI ≥ 23 thừa cân
- 23 ≤ BMI < 25 tiền béo phì
- 25 ≤ BMI < 30 béo phì độ I
- 30 ≤ BMI < 35 béo phì độ II
- BMI ≥ 35 béo phì độ III
Cân nặng chuẩn, cân nặng nên có
Cân nặng chuẩn (cân nặng nên có) là khi cân nặng tương ứng với giá trị BMI = 22. Do vậy, với một người cao 1,6 mét thì cân nặng nên có bằng 1,6 x 1,6 x 22 = 56,3 kg
Lưu ý: đánh giá chỉ số BMI cần thận trọng vì có thể không chính xác trong một số trường hợp. Ví dụ: ở những người có khối cơ phát triển như những người lao động chân tay hay vận động viên, thường có chỉ số BMI cao nhưng tỷ lệ mỡ cơ thể không cao
Cách cân trọng lượng cơ thể:
Để kết quả cân được chính xác, cần lưu ý các điểm sau:
– Cân vào buổi sáng ngủ dậy, sau khi đi tiểu tiện, chưa ăn uống gì hoặc cân vào giờ thống nhất.
– Mặc quần áo nhẹ, không đi giầy dép.
– Đứng giữa bàn cân, không cử động, mắt nhìn thẳng, trọng lượng dồn đều 2 chân.
– Cân đặt ở vị trí ổn định, bằng phẳng, chỉnh cân về vị trí cân bằng tương ứng với số 0
– Thường xuyên kiểm tra độ chính xác và độ nhạy của cân.
– Cân nặng được ghi với 1 số lẻ sau dấu phấy, ví dụ: 60,5 kg
Cách đo chiều cao cơ thể:
Bỏ giầy dép, đi chân không, đứng quay lưng vào thước đo, lưu ý để thước đo theo chiều thẳng đứng, vuông góc với mặt đất nằm ngang, Gót chân, mông, vai và đầu nằm trên đường thẳng, mắt nhìn thẳng. Kiểm tra độ chính xác của thước đo, chiều cao được ghi với 1 số lẻ sau dấu phấy, ví dụ: 152,5 cm
1.3. Chỉ số sinh hóa và tình trạng dinh dưỡng
| Các chỉ số | Ý nghĩa |
| Creatinine phospho, magne C-protein phản ứngBạch cầu | chức năng thận (số đo chức năng cầu thận)creatinin niệu từ nước tiểu 24giờ phản ánh mất khối cơ (nếu tình trạng thận ổn định)bất thường chuyển hóa hoặc điện giảiĐồng thời để đánh giá nguy cơ và giám sát hội chứng refeedingProtein đáp ứng pha cấp, tăng trong bệnh cấp tính và đo tình trạng viêmChỉ ra sự có mặt của nhiễm trùng hoặc viêm |
1.4. Tổng hợp đánh giá tình trạng dinh dưỡng
| Chỉ số | Làm thế nào | Tần xuất | |
| Cân nặng | Đánh giá thay đổi trọng lượng cơ thể có ý thức hoặc khôngTính phần trăm thay đổiTính BMIXác định xem mục tiêu dinh dưỡng có đạt được không | CânSố đo thay thế, cân nặng tự ghi của bệnh nhân, người chăm sóc, họ hàng | đánh giá ban đầu sau chỉ định lâm sàng, sau đó 2 lần/tuần, giảm xuống 1tháng/lầnHàng ngày đánh giá thay dổi cân bằng dịch |
| Tiền sử cân nặng | Đánh giá mất cân gần đây hoặc tăng cân, trong thời gian bao lâuXác định cân nặng “bình thường” cho chính bệnh nhân | Sổ bệnh ánSổ của BS DDSổ của người chăm sóc bệnh nhân | Khi đánh giá ban đầu |
| Chiều cao | Tính BMI | Thước đo chiều caoTự ghi lại chiều caoThước dâySố đo thay thế ví dụ demispan | Một lần trừ khi đang lớn, hoặc hao hụt ví dụ loãng xương… |
| Tiền sử thuốc, | Đánh giá nguy cơ với khẩu phần dinh dưỡng nhu cầu chuyển hóa | ||
| Khẩu phần ăn | Xác định khẩu phần thông thường cho chính người đóĐảm bảo khẩu phần ăn đáp ứng đủ nhu cầu | ||
| Sinh hóa lâm sàng | Đánh giá tình trạng mất nước và proteinGiám sát dinh dưỡng hỗ trợ | ||
| Tiền sử xã hội | Xem các yếu tố ảnh hưởng đến nhu cầu dinh dưỡng | ||
| Số đo nhân trắc | Đánh giá tình trạng mô mỡ hoặc mô cơGiám sát dinh dưỡng hỗ trợ |
2. Khuyến nghị của COMA (DH 1998), để giảm một số loại ung thư phổ biến nhất, cần:
- Duy trì cân năng hợp lý với BMI trong khoảng 20-23
- Ăn nhiều loại hoa quả và rau (ít nhất 300 gam/ngày)
- Ăn nhiều loại ngũ cốc, chủ yếu ở dạng không chế biến (là nguồn polysaccharide không phải là tinh bột (xơ)
- Không ăn quá nhiều thịt các loại, khoảng 100 gam/ngày
- Uống rượu hoặc đồ uống có cồn với số lượng vừa phải
- Không uống bổ sung carotene và các vi chất dinh dưỡng khác với liều cao như là biện pháp phòng ngừa, vì người ta không nghĩ rằng việc đó là không có nguy cơ.
3. Chăm sóc dinh dưỡng trên bệnh nhân ung thư
3.1. Các biến đổi dinh dưỡng khi bị mắc bệnh ung thư
Bệnh nhân ung thư có nguy cơ bị suy kiệt rất cao vì ảnh hưởng về thể chất và tinh thần của cả bệnh và quá trình điều trị gây ra:
– Sự phát triển của khối u làm tăng tốc độ chuyển hóa và do vậy làm tăng nhu cầu năng lượng.
– Triệu chứng cơ năng (ví dụ đau, nuốt khó, nôn, ỉa chảy) có thể làm giảm khẩu phần ăn, giảm hấp thu và tăng mất chất dinh dưỡng.
– Ảnh hưởng về tâm lý khi bị chẩn đoán ung thư sẽ gây ra lo lắng, và hoặc buồn rầu, trầm cảm, làm giảm cảm giác ngon miệng.
– Điều trị ung thư gây ra tác dụng phụ. Hậu quả về dạ dày ruột như mệt mỏi, buồn nôn, nôn, ỉa chảy, đau… có ảnh hưởng ngược đến khẩu phần dinh dưỡng và các vấn đề khác như thay đổi vị, nuốt khó, nhiễm khuẩn và rò có thể làm ảnh hưởng đến tình trạng dinh dưỡng.
3.2. Mục tiêu chăm sóc dinh dưỡng trên bệnh nhân ung thư
- Đảm bảo đáp ứng nhu cầu dinh dưỡng và nước tùy thuộc vào từng hoàn cảnh cụ thể của bệnh nhân, thích hợp cho mỗi cá thể trong quá trình bệnh.
- Phục hồi các thiếu hụt về dinh dưỡng nếu xảy ra.
- Hạn chế tối thiểu hậu quả về dinh dưỡng của các triệu chứng và các biến chứng do điều trị.
- Bắt đầu hỗ trợ dinh dưỡng nếu khẩu phần không đủ
- Xem lại hiệu quả của các can thiệp dinh dưỡng và điều chỉnh khi cần thiết.
3.3. Một số điểm cần chú ý khi chăm sóc dinh dưỡng trên bệnh nhân ung thư
– Chế độ ăn là một trong những yếu tố môi trường, cả gây bệnh hoặc bảo vệ, có thể ảnh hưởng đến sự phát triển ung thư.
– Sự phát triển của ung thư có thể làm tăng nguy cơ suy dinh dưỡng do chính bệnh ung thư hoặc hậu quả điều trị.
– Sụt cân có thể làm tăng tỉ lệ mắc bệnh và tỉ lệ tử vong liên quan đến điều trị ung thư.
– Tư vấn dinh dưỡng đúng/xác đáng và/hoặc dinh dưỡng hỗ trợ cần là một thành phần trong kế hoạch điều trị bệnh nhân ung thư.
3.4. Chăm sóc dinh dưỡng cho bệnh nhân ung thư
Chăm sóc chế độ ăn cho bệnh nhân ung thư bao gồm từ lời khuyên ăn uống hợp lý cho những người hồi phục sau điều trị thành công cho tới dinh dưỡng hỗ trợ cho bệnh nhân nặng. Thực tế hầu hết bệnh nhân đòi hỏi các mức độ can thiệp dinh dưỡng khác nhau trong suốt quá trình điều trị và tiến triển của bệnh. Lên kế hoạch tổng thể cho toàn bộ quá trình điều trị là việc quan trọng vì việc điều trị có thể kéo dài nhiều tuần, tháng và nhiều giai đoạn.
Đánh giá nhu cầu và các vấn đề của bệnh nhân là bước quan trọng trong quản lý dinh dưỡng và cần cân nhắc. Việc đánh giá tình trạng và nhu cầu của bênh nhân để xem:
Khẩu phần ăn hiện tại của bệnh nhân – liệu có đủ đáp ứng nhu cầu dinh dưỡng hay không?
Các vấn đề về dinh dưỡng hiện tại: khẩu phần ăn và lượng dịch có bị ảnh hưởng bởi ảnh hưởng sinh lý, tâm lý của bệnh và phương pháp điều trị hay không?
Có tồn tại mức độ suy kiệt dinh dưỡng hay không? mặc dù bị nặng lên bởi bản thân quá trình ung thư, nhưng mức độ và thời gian giảm cân là chỉ số quan trọng đánh giá suy kiệt dinh dưỡng. Các dấu hiệu khác bao gồm thiếu máu, giảm chức năng miễn dịch có thể chỉ điểm khi kết hợp với khẩu phần ăn
Khả năng có suy kiệt nhiều hơn nhu cầu cần phẫu thuật sẽ gây ra gánh nặng chuyển hóa đáng kể do kết quả của tình trạng bị đói trước và sau mổ và sang chấn hậu phẫu. Điều trị tia xạ và hóa trị liệu thường gây ra chán ăn và các vấn đề khác khi ăn và nuốt hoặc các vấn đề làm trầm trọng các yếu tố đã xuất hiện từ trước. (xem dưới đây). Nguy cơ cạn kiệt dinh dưỡng đặc biệt cao ở những người đã trong tình trạng suy dinh dưỡng.
Các vấn đề về dinh dưỡng của một số loại ung thư (kém hấp thu do ung thư tụy) và hậu quả của quá trình phẫu thuật (hội chứng dumping sau cắt dạ dày).
Thậm chí khi không xác định được vấn đề về dinh dưỡng, tầm quan trọng của dinh dưỡng tốt vẫn được nhấn mạnh và khuyến khích tiếp tục để đáp ứng nhu cầu qua bữa ăn cân bằng dinh dưỡng.
Nếu khẩu phần thiếu, mục tiêu về ăn uống sẽ là;
- Tăng năng lượng và chất dinh dưỡng trong khẩu phần bằng các cách thức mà bệnh nhân chấp nhận được.
- Giải quyết các vấn đề chung và riêng ức chế thức ăn và dịch lỏng.
- Xác định khi nào các biện pháp dinh dưỡng hỗ trợ cần thiết theo điều trị ung thư hiện tại và tương lai.
Đối với nhiều người, khẩu phần năng lượng, dinh dưỡng và dịch có thể tăng lên bởi biện pháp chế độ ăn đơn giản nhằm tăng tần suất và đậm độ năng lượng/chất dinh dưỡng của sản phẩm tiêu thụ. Các biện pháp tăng đậm độ thực phẩm (thêm sữa bột vào sữa, thêm phomát, bơ, kem tươi vào thực phẩm) cũng có hiệu quả.
Các biện pháp giảm đau để giảm tác dụng phụ ảnh hưởng đến khẩu phần ăn như đau miệng, thay đổi vị, buồn nôn, nôn hoặc ỉa chảy. Kiểm soát đầy đủ các triệu chứng này có ý nghĩa rất quan trọng đối với bệnh nhân.
Nếu nuôi ăn đường miệng vẫn chưa đủ khẩu phần, cân nhắc bổ sung thêm ở dạng khác (sip feed). Dinh dưỡng hỗ trợ nhân tạo (thông dạ dày, nuôi ăn tĩnh mạch) có thể cần thiết đối với một số loại phẫu thuật hoặc điều trị ung thư hoặc bệnh nhân suy dinh dưỡng nặng. Nếu bệnh gia đoạn cuối, các biện pháp giảm nhẹ sẽ được cân nhắc chủ yếu.
Một số dạng bổ sung dinh dưỡng đường miệng được tạo ra cho bệnh nhân chán ăn do ung thư (cachexia). Bao gồm acid béo n-3 với đặc tính chống viêm, nhằm giảm yếu tố chuyển hóa của cachexia ung thư trong khi cung cấp thêm năng lượng và protein dưới dạng đồ uống. Một thử nghiệm ngẫu nhiên trên bệnh nhân có ung thư tụy đưa ra kết quả tốt nhưng không chỉ ra được đồ uống bổ sung EPA tốt khi làm chậm quá trình mất cân khi so sánh với các đồ uống năng lượng cao, đạm cao. Một trong những yếu tố của nghiên cứu này là tính dung nạp kém của đồ uống có chứa acid béo n-3.
Vào tất cả các giai đoạn của bệnh, người bác sĩ dinh dưỡng đóng vai trò quan trọng để quyết định khi nào can thiệp dinh dưỡng hỗ trợ, dinh dưỡng hỗ trợ ở dạng nào để tình trạng dinh dưỡng được tối ưu và tăng chất lượng cuộc sống cho bệnh nhân.
Các yếu tố xã hội cũng cần phải cân nhắc khi đánh giá nhu cầu dinh dưỡng. Những người sống độc thân đặc biệt dễ bị suy dinh dưỡng những khi bệnh nhân không khỏe, bị đau và phải cố gắng để đi chợ, nấu ăn và ăn. Mọi người nên cố gắng yêu cầu sự giúp đỡ của bạn bè, hàng xóm hoặc các dịch vụ khác sẵn có trong cộng đồng.
Mọi hướng dẫn cần viết lại và ghi lại cả địa chỉ liên lạc của bác sĩ dinh dưỡng cho bệnh nhân hoặc các nhân viên y tế khác bởi vì có thể khi họ nói chuyện với bác sĩ họ không được khỏe nên không nhớ các lời khuyên…
Duy trì tình trạng dinh dưỡng tốt làm tăng dung nạp với điều trị vì cần ít thuốc để kiểm soát các triệu chứng hơn, và buồn nôn, nôn do hóa trị gây ra cũng ngắn hơn, đáp ứng tốt hơn với hóa trị. Tất cả các bệnh nhân ung thư cần được khuyến khích để ăn ngon, điều này là 1 thành phần quan trọng trong chăm sóc y tế và tạo bước lạc quan để duy trì sức khỏe của họ.
3.5. Một số khía cạnh đặc thù quản lý dinh dưỡng trong điều trị ung thư
Điều trị ung thư thường liên quan đến phẫu thuật, tia xạ, hóa trị (bao gồm cả điều trị hóc môn) và có khi kết hợp cả 3.
Phẫu thuật cắt khối u có nhiều vấn đề về dinh dưỡng
- Chuẩn bị cho phẫu thuật liên quan đến giai đoạn nhịn đói
- Phẫu thuật làm tăng đáng kể chuyển hóa vì đáp ứng với chấn thương
- Trong tất cả các trường hợp phẫu thuật, có trì hoãn trước khi cho chế độ ăn bình thường. Nếu phẫu thuật lớn hoặc liên quan đến bộ phận nào đó của đường tiêu hóa, sẽ có trì hoãn đáng kể trước khi vẫn có thể cho ăn đường ruột. Phẫu thuật đến miệng hoặc họng có thể gây ra các vấn đề lâu dài khi cho ăn qua đường miệng.
- Phẫu thuật có thể gây ra tác dụng phụ tạm thời hoặc vĩnh viễn ảnh hưởng đến khẩu phần ăn, tiêu hóa hoặc hấp thu (ví dụ hội chứng dumping, hội chứng ruột ngắn, mở thông ruột)
Ngoài ra, một số bệnh nhân phẫu thuật trong tình trạng đã bị suy dinh dưỡng trước đó và đặc biệt có nguy cơ suy kiệt dinh dưỡng nặng. Tất cả các yếu tố trên cần được cân nhắc khi lên kế hoạch chăm sóc dinh dưỡng và có thể ảnh hưởng như sau:
- Có cần dinh dưỡng hỗ trợ trước phẫu thuật hay không, nếu có thì ở dạng nào
- Có cần dinh dưỡng hỗ trợ trước và sau phẫu thuật hay không, hoặc là ở giai đoạn sớm hoặc nếu trì hoãn cho ăn đường miệng, hoặc biến chứng
- Liệu hỗ trợ một phần hay hoàn toàn
- Đường miệng sẽ đạt được đến mức nào
- Dinh dưỡng hỗ trợ thời gian ngắn hay dài
Khi đến quá trình hồi phục, mọi cố gắng cần để hồi phục và duy trì trạng thái dinh dưỡng tốt, nếu cần thiết bằng các biện pháp dinh dưỡng hỗ trợ đường miệng để tối ưu hóa khẩu phần dinh dưỡng. Một số bệnh nhân đòi hỏi có lời khuyên riêng để giải quyết hậu quả sau mổ do cắt dạ dày và đường tiêu hóa như hội chứng dumping và hội chứng ruột ngắn. Cần tổ chức sắp xếp để đảm bảo sau khi ra viện, tiến triển của các bệnh nhân nào có nguy cơ về dinh dưỡng, đặc biệt về trọng lượng cơ thể, sẽ được kiểm soát hoặc chăm sóc bậc 1 hoặc bậc 2.
3.5.1. Phẫu thuật (Krause)
Phẫu thuật rất phổ biến để điều trị bệnh nhân có tổn thương ác tính dạ dày ruột, và có thể kèm với phương pháp hóa trị hoặc xạ trị trước hoặc sau mổ. Khi khối u liên quan đến đường tiêu hóa dạ dày ruột, các vấn đề dinh dưỡng liên quan đến cả phẫu thuật cắt đoạn và quá trình bệnh.
Bệnh nhân bị ung thư đầu và cổ khó ăn do khối u, và họ cũng thường có tiền sử nghiện rượu nặng. Phẫu thuật có thể làm bệnh nhân phụ thuộc vào ăn sonde tạm thời hoặc vĩnh viễn. Bệnh nhân ăn đường miệng thường bị nuốt khó và đòi hỏi độ đậm đặc của thức ăn phải được thay đổi và đào tọa thêm về nhai và nuốt.
Điều trị phẫu thuật với khối u thực quản đòi hỏi cắt thực quản một phần hoặc toàn bộ. Dạ dày thường được dùng để thay thế thực quản. Sonde mũi ruột hoặc mổ thông… tạo ra ngay khi phẫu thuật cho phép cho ăn sớm sau mổ. Thông thường, bệnh nhân có thể tiến dần tới chế độ ăn thông thường. Nếu có giảm cân và kém hấp thu, chế độ ăn mỡ thấp cho ăn nhiều bữa bữa nhỏ, thức ăn nhiều dinh dưỡng. Chế độ ăn mới nghiên cứu hỗ trợ sử dụng công thức nuôi ăn sonde bổ sung glutamine hoặc bổ sung glutamine để hỗ trợ trong điều trị phẫu thuật dạ dày ruột.
Ung thư tụy, khi phẫu thuật cắt bỏ gây ra hàng loạt biến chứng về dinh dưỡng nặng. Khi cắt trên 70% tụy, cần insulin để điều hòa chuyrn hóa glucose và chế độ ăn kiểm soát carbohydrate. Khi 90% tụy bị cắt bỏ các triệu chứng lâm sàng kém hấp thu sẽ xuất hiện. Khi đó cần dùng men tiêu hóa để hỗ trợ và chế độ ăn hạn chế chất béo.
Phẫu thuật cắt dạ dày thường dẫn đến suy dinh dưỡng thứ phát do giảm khẩu phần ăn và kém hấp thu. Người ta khuyên nên thay thế nuôi ăn hỗng tràng khi mổ và dinh dưỡng đường ruột thường khả thi trong vòng 4-5 ngày sau phẫu thuật. Kém dung nạp chất béo thường xảy ra, đặc biệt nếu dây thần kinh phế vị bị nặng. Cho men tụy cùng với bữa ăn có lợi cho bệnh nhân khi dịch tụy không đủ.
Khi cắt dạ dày bán phần ở phần còn lại thấp hơn của dạ dày, hội chứng quặt ngược “dumping” có thể xảy ra vì thức ăn và dịch chuyển nhanh (đặc biệt chế độ ăn nhiều carbohydrate đơn) và đáp ứng tan (dilutional response) của chất còn lại nhỏ với cho ăn tiêm áp lực thẩm thấu cao (highly osmotic bolus feeding). Vấn đề dinh dưỡng phổ biến nhất là thiếu máu thứ phát do kém hấp thu sắt, folate, và ít phổ biến hơn là vitamin B12. Bệnh nhân có thể tốt hơn khi cho ăn bữa nhỏ 6-8 bữa/ngày, uống dịch giữa các bữa ăn.
Cắt ruột một phần hoặc toàn phần có thể gây ra mất dịch và điện giải trầm trọng, liên quan đến độ dài và vị trí cắt. Cắt đoạn cuối hồi tràng 15cm có thể gây ra mất muối mật và kích thích khả năng của gan tái tổng hợp và hấp thu vitamin B12 sẽ bị ảnh hưởng. Khi cạn kiệt dự trữ muối mật, sẽ bị chảy mồ hôi dầu (steatorrhoea). Nên cho uống canxi carbonate để hạn chế hấp thu oxalate. Dinh dưỡng hỗ trợ bao gồm chế độ ăn ít mỡ, nồng độ thẩm thấp thấp, lactose thấp và oxalate thấp.
3.5.2. Tia xạ
Khi điều trị bằng tia xạ có thể gây ra các vấn đề như sau:
- myelosuppression
- Buồn nôn, nôn và mất cảm giác ngon miệng
- Thay đổi mùi, vị
- Các vấn đề về răng
- Viêm cơ và…
- thực quản.. ngực
- Ỉa chảy và kéo hấp thu do tổn thương ruột
- Giảm chức năng miễn dịch
Ảnh hưởng của tia xạ thay đổi theo vùng chiếu tia. Tia xạ vùng đầu cổ gây ra rất nhiều vấn đề về tiêu hóa thức ăn bao gồm đau họng, viêm màng nhầy, khô miệng kéo dài, mất cấu trúc răng, lợi mất cấu trúc, thay đổi mùi vị
Những triệu chứng này xuất hiện trong vòng 10-17 ngày từ khi bắt đầu điều trị. Chán ăn, mệt mỏi, và giảm cân là phổi biến ở bệnh nhân. Điều trị tia xạ đến vùgn ngực gây ra viêm thực quản kèm với khó nuốt. Co thắt thực quản dẫn đến tắc có thể xảy ra.
Tia xạ vùng bụng có thể gây ra viêm dạ dày viêm ruột cấp với buồn nôn, nôn, mệt mỏi, chán ăn. Viêm nặng có thể kèm với kém hấp thu đường đôi, mỡ, điện giải. Tia xạ toàn thân có thể gây ra tất cả các triệu chứng cấp tính đã nói trên tùy mức độ. Khi kèm với hóa trị liệu, tia xạ ức chế chức năng hệ miễn dịch, do vậy hạn chế sử dụng các parameter đánh giá tình trạng dinh dưỡng. Hầu hết tác dụng phụ đều là tạm thời, thường khỏi sau khi kết thúc điều trị tia xạ từ 2 đến 4 tuần.
Viêm ruột do tia xạ gây ra có thể thành mãn tính với các triệu chứng loét hoặc tắc nghẽn làm tăng nguy cơ suy dinh dưỡng. Viêm ruột do tia xạ mãn tính kết hợp với cắt ruột nhiều, gây ra mất chức năng ruột nặng hoặc hội chứng ruột ngắn. Tình trạng bệnh lý này bao gồm kém tiêu hóa, kém hấp thu, suy dinh dưỡng, mất nước, và bất thường chuyển hóa gây chết người. Ban đầu đòi hỏi nuôi ăn tĩnh mạch và giám sát thường xuyên dịch và điện giải trong nhiều tuần, nhiều tháng. Chế độ ăn cần nghiêm ngặt đối với công thức nuôi ăn qua sonde xác định hoặc bữa nhỏ nhiều lần, các bữa ăn có nhiều carbohydrate phức hợp, ít mỡ, ít oxalate, không có lactose và nhiều protein. Thuốc giảm nhu động ruột. Bổ sung đa vitamin bao gồm vitamin B12, acid folic và vitamin A, E, K để phòng bệnh. Nồng độ huyết thanh của chất khoáng cần được giám sát và điều chỉnh khi cần thiết.
3.5.3. Hóa trị liệu
Khi điều trị bằng hoá trị liệu có thể gây nên các vấn đề có liên quan tới dinh dưỡng như sau:
- suy tủy, ức chế sản xuất myelo
- Bất thường khẩu vị
- Viêm màng nhầy (niêm mạc nhày), viêm thực quản
- Ỉa chảy và kém hấp thu do nhiễm độc dạ dày thực quản
- Buồn nôn, nôn và mệt mỏi
- Thiếu máu
- Chức năng hệ dịch giảm sút
Hóa trị là dùng hóa chất hoặc thuốc để điều trị ung thư. Trong khi phẫu thuật và tia xạ để điều trị khối u tại chỗ, hóa trị liệu là biện pháp điều trị hệ thống ảnh hưởng toàn bộ cơ thể. Hoạt động của các hóa chất điều trị không chỉ giới hạn với mô ung thư mà còn ảnh hưởng đến các tế bào bình thường. Do vậy, có thể thấy độc tính ở các cơ quan, ảnh hưởng ngược lại đến khẩu phần ăn và tình trạng dinh dưỡng. Khẩu phần bị ức chế bởi … và rất nhiều thuốc gây ra viêm thực quản, dạ dày…Tác dụng phụ này phụ thuộc vào từng loại hóa chất, liều, thời gian điều trị, các thuốc dùng kèm và đáp ứng của từng bệnh nhân.
Buồn nôn và nôn là thường gặp khi điều trị các thuốc chống ung thư. Tuy nhiên, khi dùng kèm các thuốc chống… hoặc khi dùng kèm với corticoid, giảm hoặc mất triệu chứng buồn nôn, và nôn ở 80% bệnh nhân. Dùng tích cực thuốc chống nôn, thuốc chống ỉa chảy và kháng sinh làm giảm tác dụng phụ và chữa nhanh chóng các tác dụng phụ nặng. Thực tế là mặc dù chăm sóc hỗ trợ nhưng nhiều bệnh nhân vẫn bị tác dụng phụ đặc biệt phụ thuộc liều hóa trị liệu. Lúc đó, giảm bạch cầu, suy tủy (giảm sản xuất tế bào máu và tiểu cầu) là yếu tố hạn chế chính hóa chất điều trị.
Bất thường vị (khẩu vị) dẫn đến biếng ăn và chỉ ăn rất ít thực phẩm. Ỉa chảy hoặc táo bón, hoặc tắc ruột (ức chế nhu động ruột) có thể xuất hiện. Các triệu chứng ngộ độc dạ dày ruột thường không kéo dài, tuy nhiên một số chương trình phối hợp điều trị hóa chất có thể gây ra nặng, kéo dài. Một số thuốc, đặc biệt là corticossteroids gây ra phá hủy mô và tăng mất protein, kali và canxi qua nước tiểu. Màng nhày và quá trình tiêu hóa của ruột bị ảnh hưởng, thay đổi tiêu hóa và hấp thu. Chuyển hóa protein, năng lượng và vitamin bị hỏng mặc dù hậu quả của nó chưa rõ. Khi điều trị thuốc chống ung thư, số đếm bạch cầu giảm và không phản ánh chính xác tình trạng dinh dưỡng
3.5.4. Phương pháp miễn dịch
- Mệt mỏi
- Các triệu chứng giống như cúm
- Sốt
- Buồn nôn và nôn
- Kích thích miễn dịch, bao gồm đảo nghịch neutropenia
- Giảm cân
Chất thay đổi đáp ứng sinh học là các sản phẩm tự nhiên được sản xuất với số lượng lớn thông qua cloning và công nghệ gen. Được sử dụng trực tiếp như chất gây độc tế bào hoặc gián tiếp như chất kích thích bảo vệ tự nhiên của chính bệnh nhân, các chất sinh vật này có thể giết tế bào ung thư. Alpha-interferon được dùng để điều trị bệnh ung thư bạch cầu (hairy-cell leukemia). Interleukin 2 được dùng trong điều trị bệnh nhân u hác tố (melanoma) và ung thư tế bào thận. Các yếu tố kích thích colony – cytokines kích thích tủy xương phát triển nhanh hơn – được dùng để làm ngắn thời kỳ giảm bạch cầu trung tính và làm giàu the graft for myeloid precursor trước khi cấy tủy xương từ người cho. Bệnh nhân nhwngx người dùng các chất này có thể mệt mỏi, ớn lạnh, sốt, triệu chứng như bị cúm và làm giảm khẩu phần ăn vào.
3.5.5. Ghép tủy
Các vấn đề nảy sinh khi ghép tuỷ:
Buồn nôn, nôn và mệt mỏi
Viêm thực quản
Thay đổi vị và nước bọt
Ỉa chảy và kém hấp thu do tổn thương ruột
Bệnh do việc ghép tủy gây ra (graft-versus-host disease)
Bệnh tắc tĩnh mạch
Bệnh phổi
Bệnh thận
Gép tủy được tiến hành để điều trị một số bệnh máu ác tính, như leukemia, lymphoma và các u cứng (solid). Điều trị chuẩn bị bao gồm hóa trị độc tế bào có thể kèm chiếu tia toàn cơ thể để đàn áp các phản ứng miễn dịch và xóa bỏ tế bào ung thư. Cách điều trị này tiếp theo tiêm tĩnh mạch của tủy xương hoặc các tế bào gốc ngoại vi từ người cho thích hợp.
Bằng việc chép mô dùng công nghệ DNA và nhiều người cho trên toàn thế giới, công nghệ ghép tủy khác gen (allogeneric) từ người cho không có mối liên hệ trở thành lựa chọn lâm sàng cho rất nhiều bệnh nhân, những người trước đây không phải là đối tượng được ghép. Các bệnh suy tủy hoặc không lọc bạch cầu (leukemic infiltration) thường cần ghép autologus. Ghép tự (autologus) thường được lựa chọn khi có tổn thương ác tính không có tủy không lọc được. Phản ứng độc cấp như buồn nôn, nôn, ỉa chảy thường mất đi sau 24 đến 48h sau khi. Ảnh hưởng muộn trong tháng đầu sau khi ghép như viêm niêm mạc nhày, viêm dạ dày, thực quản, tuyến nước bọt, thay đổi vị, mệt mỏi, tổn thương ruột. Bệnh nhân ăn được ít hoặc không ăn được trong những tuần đầu sau khi ghép cũng cần nuôi ăn qua sonde và nuôi ăn tĩnh mạch.
Bệnh graft-versus-host (GVHD) là biến chứng chính sau cấy ghép không cùng gen. Tết bào tủy cho chống lại mô của vật chủ lạ. Chức năng của nhiều cơ quan đích (da, gan, ruột, tế bào lymphoid) bị hỏng và nhạy cảm với nhiễm khuẩn tăng lên. Bệnh cấp thường biểu hiện trong vòng 3 thágn sau khi ghép, và có thể xuất hiện sớm từ ngày thứ 7-10. Có thể giải quyết hoặc phát triển thành dạng mãn tính đòi hỏi điều trị lâu dài và quản lý chế độ ăn. GVHD đối với gan, bằng chứng bởi kiểm tra chức năng gan bất thường, kèm voiứ GVHD dạ dày ruột, làm việc quản lý dinh dưỡng phức tạp hơn.
Triệu chứng của GVHD dạ dày ruột nặng. Thể tích ỉa chảy xuất tiết có thể lên đến 10lít/ngày và là chỉ tiêu thể hiện mức độ và phạm vị tổn thương niêm mạc. Cho ruột nghỉ ngơi hoàn toàn đến tận khi ỉa chảy giảm. Mất nitrogen do ỉa chảy có thể bằng và jèn biửu corticosteroid liều cao để điều trị GVHD. Cho ăn đường miệng ban đầu bao gồm đồ uống đẳng trương, ít béo, không có lactose để bù với mất enzyme ruột thứ phát sau thay đổi nhung mao ruột và niêm mạc. Nếu chế độ ăn này được dung nạp, cho chế độ ăn giống như vậy nhưng đặc dần. Hạn chế chế độ ăn sẽ dần giảm đi và thức ăn dần dần giới thiệu thêm khi dung nạp được.
Bệnh tắc tĩnh mạch(VOD) ở gan có đặc điểm là tổn thương do hóa trị liệu gây ra với tĩnh mạch gan. Xuất hiện từ 1-3 tuần sau ghép. Triệu chứng gan to, bụng cổ chướng, vàng da xuất hiện ở gần 50% bệnh nhân. Một phần bệnh nhân bị VOD nặng tiến triển suy chức năng gan dẫn đến bệnh não, suy đa cơ quan và tử vong. Hỗ trợ dinh dưỡng đòi hỏi tập trung nuôi ăn tĩnh mạch, quản lý dịch và điện giải đúng đắn, giám sát chặt chẽ và điều chỉnh các chất đa và vi lượng dựa vào dung nạp và phản ứng của từng bệnh nhân. Sử dụng công thức amino acid mạch nhánh cho bệnh nhân bị bệnh não, mặc dù hiệu quả vẫn còn tranh cãi. Nòng độ amoniac có thể không phải là chỉ số tin cậy về dung nạp protein hoặc sự phát triển của bệnh não. Những bệnh nhân này thường có khẩu phần ăn tối thiểu và đièu trị nhiều kháng sinh vì vậy amoniac không được sản xuất trong ống dạ dày ruột. Những biến chứng cấp và mãn tính khác của ghép tủy bao gồm bệnh phổi, thải trù, bất thường sinh trưởng ở trẻ em và nhiễm trùng.
Ghép tủy cùng nguồn gốc liên quan đến sử dụng tủy của chính bệnh nhân tạo lại chức năng các tế bào tạo máu sau khi dùng hóa trị liều cao. Nếu có thể tiến hành ở bệnh nhân già hơn với tương đôi an tonà, và có nguy cơ GVHD nhỏ. Sử dùng các tế bào gốc di chuyển được, thay thế chính tủy là một nguồn nguyên bản tế bào tạo máu dùng để ghép. Dùng sẽ làm ngắn giai đoạn thiếu máu khi bệnh nhân có nguy cơ chảy máu hoặc các bệnh nhiễm trùng khác dẫn đến nhiễm khuẩn huyết. Khi tiến triển cùng với tăng điều trị kháng sinh…
3.5.6. Các vấn đề liên quan đến dùng thuốc điều trị ung thư
| Các vấn đề | Thuốc |
| Mệt mỏi, buồn nôn, nôn | Carmustine, cisplatin, cyclophosphoamide, dacarbazine, mechlorethamine, streptozocin, carboplatin, cytarabine, doxorubicin, methotrexate, procarbazine, altretamine, gemcitabine, idarubicin, ifosfamide, mitozantrone, topoteca, anastrozole, docetaxel, etoposide, 5-fluorouracil, innotecan, mitomycin, and paclitaxel |
| Viêm màng nhầy | 5-fluorouracil, methotrexate, vinblastine, bleomycin, dactinomycin, doxorubicin, and hydroxyurea |
| Táo bón | vincristine and vinblastine |
| Ứ dịch | liệu pháp hormone |
| Nhiễm độc gan | fluorouracil, mercaptopurine, and methotrexate |
| Phản ứng với chất ức chế monoamine oxidase | Procarbazine |
3.5.7. Hướng dẫn thực hiện
– Ăn nhiều vào lúc nào trong ngày khi muốn ăn nhất. Thường vào buổi sáng.
– Sử dụng các thực phẩm chế biến sẵn để dễ chế biến.
– Cho thức ăn vào từng xuất nhỏ. Nhìn một số lượng thức ăn lớn thấy rất khó chịu
– Không vội vàng trong bữa ăn. ăn chậm, nhai kỹ và thư giãn một lúc giữa các món ăn
– Ăn cái gì mà đặc biệt thích
– Không uống trước và trong khi ăn, hoặc uống trước khi ăn 1 giờ, hoặc để cuối bữa ăn.
– Đi bộ ngắn trước khi ăn
– Nếu được phép uống rượu, uống một chút trong trước bữa ăn và một cốc rượu có thể tăng cảm giác ngon miệng
– Không để trong nhà có mùi nấu ăn
– Nếu không ăn được một bữa chính thì ăn bữa phụ thay thế, và uống đồ uống nhiều chất dinh dưỡng
– Bổ sung chất giàu năng lượng
– Bổ sung dinh dưỡng qua đường miệng
Phụ lục I.
các bảng tổng hợp nhu cầu dinh dưỡng khuyến nghị cho người việt nam
1.1. Nhu cầu năng lượng
1.1.1. Nhu cầu năng lượng theo lứa tuổi, tình trạng sinh lý và loại hình lao động
| Giới tính | Lứa tuổi/tình trạng sinh lý | NCNLKN theo loại hình lao động (KCal/ngày) | ||
| Nhẹ | Vừa | Nặng | ||
| Nam | 19 – 30 | 2.300 | 2.700 | 3.300 |
| 31 – 60 | 2.200 | 2.600 | 3.200 | |
| > 60 | 1.900 | 2.200 | 2.600 | |
| Nữ | 19 – 30 | 2200 | 2.300 | 2.600 |
| 31 – 60 | 2.100 | 2.200 | 2.500 | |
| > 60 | 1.800 | 1.900 | 2.200 | |
| Phụ nữ mang thai 3 tháng giữa | + 360 | + 360 | – | |
| Phụ nữ mang thai 3 tháng cuối | + 475 | + 475 | – | |
| Mẹ cho con bú vốn được ăn uống tốt | + 505 | + 505 | – | |
| Mẹ cho con bú vốn không được ăn uống tốt | + 675 | + 675 | – |
1.1.2. Nhu cầu năng lượng cho trẻ em từ lúc mới sinh đến 18 tuổi
| Giới, Nhóm tuổi | Nhu cầu năng lượng (Kcal/ngày) |
| Chung hai giới, Dưới 6 tháng, | 555 |
| Chung hai giới, Từ 7 – 12 tháng | 710 |
| Chung hai giới, 1 – 3 tuổi | 1.180 |
| Chung hai giới, 4 – 6 tuổi | 1.470 |
| Chung hai giới, 7 – 9 tuổi | 1.825 |
| Nam vị thành niên, 10 – 12 tuổi | 2.110 |
| Nam vị thành niên, 13 – 15 tuổi | 2.650 |
| Nam vị thành niên, 16 – 18 tuổi | 2.980 |
| Nữ vị thành niên, 10 – 12 tuổi | 2.010 |
| Nữ vị thành niên, 13 – 15 tuổi | 2.200 |
| Nữ vị thành niên, 16 – 18 tuổi | 2.240 |
Phụ lục 1.2.
nhu cầu cỏc chất protein, lipid, glucid
1.2.1. Nhu cầu protein cho trẻ đang bú mẹ (*)
| Tuổi(tháng) | Lượng protein trung bình (g/kg cân nặng/ngày) | |
| Trai | Gái | |
| Dưới 1 tháng | 2,46 | 2,39 |
| 1-2 | 1,93 | 1,93 |
| 2-3 | 1,74 | 1,78 |
| 3-4 | 1,49 | 1,53 |
(*) Hiện nay, theo khuyến cáo của WHO/UNICEF, đối với trẻ dưới 6 tháng tuổi, cho trẻ bú hoàn toàn sữa mẹ là đảm bảo đủ nhu cầu protid để trẻ phát triển và khoẻ mạnh.
1.2.2. Nhu cầu protein cho trẻ dưới 10 tuổi và vị thành niên 10 – 18 tuổi
| Nhóm tuổi | Nhu cầu protein (g/ngày) | Yêu cầu tỷ lệ protid động vật (%) |
| Với năng lượng từ protid 12-15%,NPU khẩu phần = 70% | ||
| Trẻ em dưới 10 tuổi | ||
| Trẻ nhỏ đến 6 tháng | 12 | 100 |
| 7 – 12 tháng tuổi | 21 – 25 | 70 |
| 1-3 tuổi | 35 – 44 | ≥ 60 |
| 4-6 tuổi | 44 – 55 | ≥ 50 |
| 7-9 tuổi | 55 – 64 | ≥ 50 |
| Trẻ em vị thành niên (*) | ||
| 10 – 12 | 63 – 74 | 35-40% |
| 13 – 15 | 80 – 93 | 35-40% |
| 16 – 18 | 89 – 104 | 35-40% |
| 10 – 12 | 60 – 70 | 35-40% |
| 13 – 15 | 66 – 77 | 35-40% |
| 16 – 18 | 67 – 78 | 35-40% |
(*). Mức năng lượng do Protein cung cấp 12-14%, có thể tới 16% năng lượng tổng số.
1.2.3. Mức nhu cầu protein khuyến nghị tối thiểu và tối đa cho người trưởng thành theo lứa tuổi, giới loại lao động và tính cân đối giữa ba chất sinh NL
| Giới | Tuổi | Lao động | Nhu cầu protein (g/ngày)Với năng lượng từ protein 12 – 14%, NPU=70% |
| Nam | 19-30 | Nhẹ | 69 – 80 |
| Vừa | 81 – 94 | ||
| Nặng | 96 – 112 | ||
| 31-60 | Nhẹ | 66 – 77 | |
| Vừa | 81 – 94 | ||
| Nặng | 96 – 112 | ||
| >60 | Nhẹ | 57 – 66 | |
| Vừa | 66 – 77 | ||
| Nặng | 81 – 94 | ||
| Nữ | 19-30 | Nhẹ | 66 – 77 |
| Vừa | 69 – 80 | ||
| Nặng | 78 – 91 | ||
| 31-60 | Nhẹ | 63 – 73 | |
| Vừa | 66 – 77 | ||
| Nặng | 75 – 87 | ||
| >60 | Nhẹ | 54 – 63 | |
| Vừa | 57 – 66 | ||
| Nặng | 66 – 77 | ||
| Phụ nữ mang thai 6 tháng đầu | Nhu cầu bình thường + 10 đến 15 | ||
| Phụ nữ mang thai 3 tháng cuối | Nhu cầu bình thường + 12 đến 18 | ||
| Bà mẹ cho con bú 6 tháng đầu | Nhu cầu bình thường + 23 (từ 20 đến 25) | ||
| Bà mẹ cho con bú các tháng sau | Nhu cầu bình thường + 17 (từ 16 đến 19) |
1.2.4. Tổng hợp nhu cầu lipid khuyến nghị theo tuổi và tình trạng sinh lý
| Nhóm tuổi /Tình trạng sinh lý | Nhu cầu năng lượng lipid / năng lượng tổng số (%) | |||
| Hàng ngày | Tối đa | |||
| Dưới 6 tháng | 45 – 50 | 60 | ||
| 6-11 tháng | 40 | 60 | ||
| 1-3 tuổi | 35 – 40 | 50 | ||
| 4 đến 18 tuổi | 20 – 25 | 30 | ||
| Nam giới trưởng thành | 18 – 25 | 25 | ||
| Phụ nữ trong lứa tuổi sinh đẻ, có thai và cho con bú | 20 – 25 | 30 | ||
| Nhu cầu khuyến nghị một số acid béo không no | ||||
| Nhóm tuổi/Tình trạng sinh lý | Tỷ lệ (%) trong tổng số năng lượng khẩu phần | |||
| Acid Linoleic | Acid Alpha-Linolenic | |||
| Trẻ em dưới 1 tuổi | 4,5 | 0,5 | ||
| 1-3 tuổi | 3,0 | 0,5 | ||
| Trẻ em 4 tuổi đến 18 tuổi | 2,0 | 0,5 | ||
| Người trưởng thành | 2,0 | 0,5 | ||
| Phụ nữ có thai và cho con bú | 2,0 | 0,5 | ||
1.2.5. Nhu cầu Glucid và chất xơ
Năng lượng do Glucid cung cấp nên chiếm 61-70% năng lượng tổng số, trong đó các glucid phức hợp (các loại đường đa phân tử – Oligosaccharid) nên chiếm 70 %.
Nhu cầu chất xơ: Cố gắng đạt mức 18-20g chất xơ/ngày.
phụ lục 1.4. nhu cầu các vitamin / một ngày
| Nhóm tuổi, giới | A | D | E | K | C | B1 | B2 | B3 | B6 | B9 | B12 |
| mcg a | mcgc | mgd | mg | mgb | mg | mg | mg NEe | mg | mcgf | mcg | |
| Trẻ em | |||||||||||
| < 6 tháng | 375 | 5 | 3 | 6 | 25 | 0,2 | 0,3 | 2 | 0,1 | 80 | 0,3 |
| 6–11 tháng | 400 | 5 | 4 | 9 | 30 | 0,3 | 0,4 | 4 | 0,3 | 80 | 0,4 |
| 1–3 tuổi | 400 | 5 | 5 | 13 | 30 | 0,5 | 0,5 | 6 | 0,5 | 160 | 0,9 |
| 4–6 tuổi | 450 | 5 | 6 | 19 | 30 | 0,6 | 0,6 | 8 | 0,6 | 200 | 1,2 |
| 7–9 tuổi | 500 | 5 | 7 | 24 | 35 | 0,9 | 0,9 | 12 | 300 | 1,8 | |
| Nam vị thành niên | |||||||||||
| 10–12 tuổi | 600 | 5 | 10 | 34 | 65 | 1,2 | 1,3 | 16 | 1,3 | 400 | 2,4 |
| 13–15 tuổi | 12 | 50 | |||||||||
| 16–18 tuổi | 13 | 58 | |||||||||
| Nam trưởng thành | |||||||||||
| 19–50 tuổi | 600 | 5 | 12 | 59 | 70 | 1,2 | 1,3 | 16 | 1,3 | 400 | 2,4 |
| 51–60 tuổi | 10 | 1,7 | |||||||||
| >60 tuổi | 15 | ||||||||||
| Nữ vị thành niên | |||||||||||
| 10–12 tuổi | 600 | 5 | 11 | 35 | 65 | 1,1 | 1 | 16 | 1,2 | 400 | 2,4 |
| 13–15 tuổi | 12 | 49 | |||||||||
| 16–18 tuổi | 12 | 50 | |||||||||
| Nữ trưởng thành | |||||||||||
| 19–50 tuổi | 500 | 5 | 12 | 51 | 70 | 1,1 | 1,1 | 14 | 1,3 | 400 | 2,4 |
| 51–60 tuổi | 10 | 1,5 | |||||||||
| >60 tuổi | 600 | 15 | 70 | ||||||||
| Phụ nữ mang thai | 800 | 5 | 12 | 51 | 80 | 1,4 | 1,4 | 18 | 1,9 | 600 | 2,6 |
| Bà mẹ cho con bú | 850 | 5 | 18 | 51 | 95 | 1,5 | 1,6 | 17 | 2 | 500 | 2,8 |
a Chuyển đổi (FAO/WHO) như sau: 01mcg vitamin A hoặc Retinol = 01 đương lượng Retinol (RE); 01 đơn vị quốc tế (IU) tơng đơng với 0,3 mcg vitamin A.
b Chưa tính lượng hao hụt do chế biến, nấu nướng do Vitamin C dễ bị phá hủy bởi quá trình ôxy hóa, ánh sáng, kiềm và nhiệt độ.
c: 01 đơn vị quốc tế (IU) tương đương với 0,03 mcg vitamin D3 (cholecalciferol). Hoặc: 01 mcg vitamin D3 = 40 đơn vị quốc tế (IU).
d Hệ số chuyển đổi ra IU (theo IOM-FNB 2000) như sau: 01 mg -tocopherol = 1 IU; 01 mg -tocopherol = 0,5 IU; 01 mg ૪ -tocopherol = 0,1 IU; 01 mg ઠ -tocopherol = 0,02 IU.
e Niacin hoặc đương lượng Niacin
f Hệ số chuyển đổi giá trị sinh học từ Acid folic: 1 acid folic = 1 folat x 1,7. Hoặc: 01 gam đương lượng acid folic = 01gam folat trong thực phẩm + (1,7 x số gam acid folic tổng hợp).
Phụ lục 1.5.
Nhu cầu khuyến nghị về nuớc và điện giải
1.5.1. Nhu cầu nước khuyến nghị
| 1. Tính theo tuổi, cân nặng và hoạt động thể lực | |
| Cách ước lượng | Nhu cầu nước/các chất dịch, ml/kg |
| Theo cân nặng | ml / kg |
| Trẻ em dưới tuổi | 150 |
| Vị thành niên 10-18 tuổi | 40 |
| Từ 19 đến 30 tuổi, hoạt động thể lực nặng | 40 |
| Từ 19 đến 55 tuổihoạt động thể lực trung bình | 35 |
| Người trưởng thành ≥ 55 tuổi | 30 |
| Theo cân nặng 1-10 kg | 100 |
| Trẻ em 11-20 kg | 1.000 ml + 50 ml / kg cho mỗi 10 kg cân nặng tăng lên |
| Trẻ em 21 kg trở lên | 1.500 ml + 20 ml / kg cho mỗi 20 kg cân nặng tăng lên |
| Người trưởng thành >50 tuổi | Thêm 15 ml / kg cho mỗi 20 kg cân nặng tăng lên |
| 2. Tính theo năng lượng, ni tơ ăn vào và diện tích da | |
| Năng lượng (Kcal) | Nhu cầu nước hàng ngày (ml) |
| Theo năng lượng ăn vào | 1 ml / 1kcal cho người trưởng thành |
| 1,5 ml / kcal cho trẻ em vị thành niên | |
| Theo Nitơ + Năng lượng ăn vào | 100 ml / 1g nitơ ăn vào + 1 ml / 1 kcal (*) |
| Theo diện tích bề mặt da | 1.500 ml / m2 (**) |
(*). Khuyến nghị này đặc biệt quan trọng và có lợi trong các chế độ ăn giầu Protid.
(**). Công thức tính diện tích da (S): S = W 0,425x H 0,725 x 71,84. Trong đó W là cân nặng, H là chiều cao. Người trưởng thành có S trung bình = 1,73 m2
1.5.2. Nhu cầu các chất điện giải khuyến nghị
| Tuổi | Na (Sodium) mg/ngày(*) | Cl (Chloride) mg/ngày | K (Potassium) mg/ngày | |
| Trẻ em (tháng) | < 6 | 1200 | 1800 | 500 |
| 6-11 | 2000 | 3000 | 700 | |
| Trẻ nhỏ và vị thành niên | 1 | 2205 | 3500 | 1000 |
| 2-5 | 3000 | 5000 | 1400 | |
| 6-9 | 4000 | 6000 | 1600 | |
| 10-18 | 5000 | 7500 | 2000 | |
| Người trưởng thành (tuổi) | ≥ 19 | 5000 | 7500 | 2000 |
(*) Nhu cầu tối thiểu về Na (cùng với nhu cầu tối thiểu về nước, K và Cl).
3.3. Hướng dẫn giới hạn tiêu thụ Selen
| Tuổi/tình trạng sinh lý | Giới hạn tiêu thụ tối đa (mcg/ngày) |
| Trẻ em (tháng) < 6 | 45 |
| 7-12 | 60 |
| Trẻ nhỏ (tuổi) | |
| 1-2 | 90 |
| 4-8 | 150 |
| 9-13 | 280 |
| Vị thành niên (tuổi) | |
| 14-18 | 400 |
| Người trưởng thành | 400 |
| Phụ nữ có thai | 400 |
| Bà mẹ cho con bú | 400 |
3.4. Giới hạn tiêu thụ vitamin A
| Nhóm tuổi | Vitamin A tối đa (mcg/ngày) |
| Trẻ em | 600 |
| Trẻ nhỏ/vị thành niên (năm tuổi) | |
| 1-3 | 600 |
| 4-8 | 900 |
| 9-13 | 1.700 |
| 14-18 | 2.800 |
| Nữ (≥19 tuổi) | 3.000 |
| Nam (≥19 tuổi) | 3.000 |
| Phụ nữ mang thai | 2.800 |
| Phụ nữ cho con bú | 2.800 |
3.1. Chỉ dẫn về giới hạn tiêu thụ vitamin D
| Nhóm tuổi | Vitamin D tối đa (mcg/ngày) |
| Trẻ em | 25 |
| Trẻ nhỏ và vị thành niên (1-18 years) | 50 |
| Người trưởng thành (>18 years) | 50 |
| Phụ nữ mang thai | 50 |
| Phụ nữ cho con bú | 50 |
Nguồn: FAO/WHO 2002
3.6. Hướng dẫn giới hạn tiêu thụ vitamin C
| Nhóm tuổi | Vitamin C tối đa (mg/ngày) |
| Sơ em | Không xác định được nên nguồn ăn vào chỉ từ các thức ăn thay thế sữa mẹ và thực phẩm. |
| Trẻ nhỏ (tuổi) | |
| 1-3 | 400 |
| 4-8 | 650 |
| 9-13 | 1,200 |
| Vị thành niên (14-18 tuổi) | 1,800 |
| Phụ nữ có thai (tuổi) | |
| 14-18 | 1,800 |
| >19 | 2,000 |
| Người mẹ 14-18 tuổi cho con bú | 1,800 |
| Người mẹ >19 tuổi cho con bú | 2,000 |
| Phụ nữ trưởng thành (≥19) | 2,000 |
| Nam giới trưởng thành (≥19) | 2,000 |
3.7. Hướng dẫn giới hạn tiêu thụ niacin (vitamin PP hay B3)
| Nhóm tuổi (years) | Niacin tối đa (mg/ngày) |
| Trẻ em | Không thể thiết lập nhu cầu và giới hạn |
| Trẻ nhỏ 1-3 tuổi | 10 |
| 4-8 tuổi | 15 |
| 9-13 tuổi | 20 |
| Trẻ vị thành niên (14-18 tuổi) | 30 |
| Người trưởng thành (≥ 19 tuổi) | 35 |
| Phụ nữ mang thai (tuổi) | |
| 14-18 | 30 |
| ≥ 19 | 35 |
| Phụ nữ cho con bú (tuổi) | |
| 14-18 | 30 |
| ≥ 19 | 35 |
3.8. Hướng dẫn giới hạn tiêu thụ folat (vitamin B9)
| Nhóm tuổi (năm) | Mức folat tối đa (mcg/ngày) |
| Trẻ em | Không có (vì không bổ sung folat cho lứa tuổi này) |
| Trẻ nhỏ | |
| 1-3 | 300 |
| 4-8 | 400 |
| 9-13 | 600 |
| 14-18 | 1.000 |
| Người trưởng thành (≥ 19) | |
| Phụ nữ mang thai (tuổi) | |
| 14-18 | 800 |
| ≥ 19 | 1.000 |
| Bà mẹ cho con bú (độ tuổi) | |
| 14-18 | 800 |
| ≥ 19 | 1.000 |
3.9.Thành phần Folat trong một số thức ăn
| Nhóm/loại thức ăn | Thành phần Folat (mcg/100g) | |
| Gan | Gà | 600 – 1,000 |
| Bò | 150 – 400 | |
| Lợn | 150 | |
| Các loại rau xanh chưa nấu | 100 – 300 | |
| Lạc, đậu hạt | Lạc | 140 |
| Đậu tương | 300 – 340 | |
| Hoa quả | Sầu riêng, ổi, me, chuối | 60-110 |
| Nho, đu dủ, táo, chôm chôm, quýt | 20-30 | |
| Các loại rau khác | Giá đỗ, bí đỏ, hoa lơ xanh, cà tím | 30-60 |
| Trứng | Trứng vịt | 75 |
| Trứng gà | 50 | |
| Ngũ cốc, sản phẩm từ ngũ cốc | Gạo, bánh mì từ bột mì thô | 29 – 38 |
| Thịt và các sản phẩm từ sữa | Sữa mẹ, sữa bò, cá, thị bò, thì gà, thịt lợn | <10 |
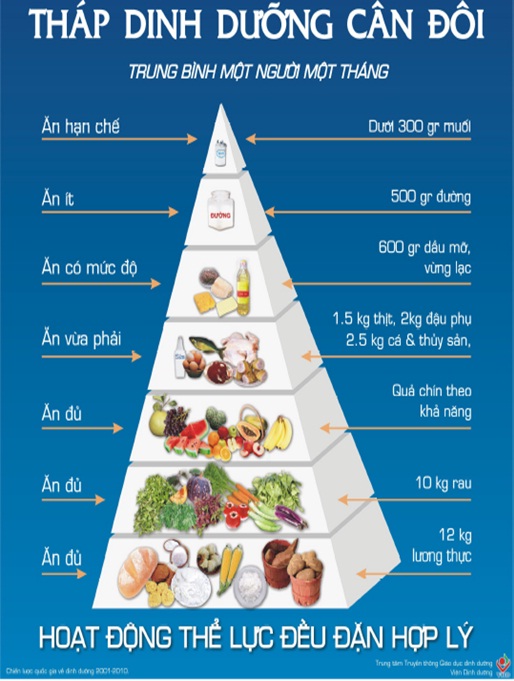
Phụ lục iv.
10 lời khuyờn dinh dưỡng hợp lý và Thỏp dinh dưỡng cõn đối Giai đoạn 2006-2010
IV.1. mười lời khuyờn dinh dưỡng hợp lý Giai đoạn 2006-2010
(Ban hành theo quyết địnhsố 05/2007/QĐ-BYT, ngày 17 thỏng 01 năm 2007 của Bộ Y tế)
1. Ăn phối hợp nhiều loại thực phẩm và thường xuyờn thay đổi mún.
2. Cho trẻ bỳ mẹ ngay sau khi sinh, bỳ sữa mẹ hoàn toàn trong trong 6 thỏng đầu. Cho trẻ ăn bổ sung hợp lý và tiếp tục cho bỳ tới 18-24 thỏng.
3. Ăn thức ăn giầu đạm với tỷ lệ cõn đối giữa nguồn thực vật và động vật, nờn tăng cường ăn cỏ.
4. Sử dụng chất bộo ở mức hợp lý, chỳ ý phối hợp giữa dầu thực vật và mỡ động vật.
5. Sử dụng sữa và cỏc sản phẩm của sữa phự hợp với mỗi lứa tuổi.
6. Khụng ăn mặn, sử dụng muối Iốt trong chế biến thức ăn.
7. Ăn nhiều rau, củ, quả hàng ngày.
8. Lựa chọn và sử dụng thức ăn, đồ uống đảm bảo vệ sinh an toàn. Dựng nguồn nước sạch để chế biến thức ăn.
9. Uống đủ nước chớn hàng ngày, hạn chế rượu, bia, đồ ngọt.
10. Thực hiện nếp sống năng động, hoạt động thể lực đều đặn, duy trỡ cõn nặng ở mức hợp lý, khụng hỳt thuốc lỏ.
(Theo suckhoedoisong.vn)